Unha das infeccións máis comúns é o virus do papiloma humano. Consideremos os seus principais tipos, o risco de oncoxenicidade, os síntomas, os métodos de diagnóstico e tratamento.
O VPH é unha infección moi específica para o corpo humano da familia Papovaviridea, é dicir, papovirus do subgrupo A. Cada sexta persoa no planeta é o seu portador. O pequeno patóxeno termoestable sobrevive ben no ambiente externo e é resistente aos tratamentos térmicos. Ten unha alta capacidade para infectar epitelio multicapa: pel, membranas mucosas, epitelio columnar dos pulmóns, próstata e canle cervical.
Hoxe, a medicina coñece máis de 120 serotipos do virus, 35 dos cales afectan á pel e ás mucosas. Algúns serotipos teñen oncoxenicidade, é dicir, a capacidade de causar dexeneración cancerosa dos tecidos afectados.
- Baixa oncoxenicidade: 6, 11, 42, 43, 44, 73.
- Alta oncoxenicidade: 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59, 66, 68.
Unha vez no corpo humano, o virus esténdese polo torrente sanguíneo, penetra no ADN das células e perturba o seu funcionamento normal. A célula infectada comeza a dividirse e crecer activamente, polo que aparecen crecementos característicos na zona afectada.
Segundo as estatísticas médicas, a infección por VPH é máis común cando se transmite durante as relacións sexuais. Só nos últimos 7-10 anos, o número de persoas infectadas aumentou máis de 10 veces. A enfermidade require un diagnóstico e tratamento complexos.
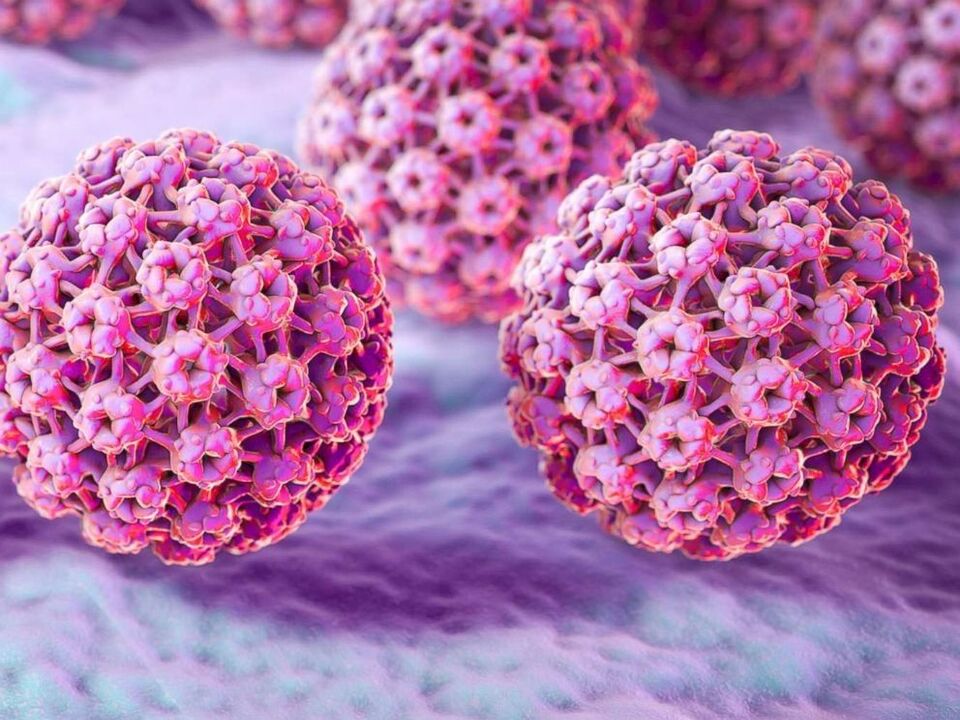
Estrutura do virus do papiloma humano
O VPH ten pequenos virións sen envoltura de membrana, cun diámetro non superior a 30 nm. É dicir, o seu tamaño é 5 veces menor que o virus da gripe e o VIH, que teñen unha envoltura de membrana. O material xenético do papilomavirus é o ADN, que contén uns 8000 pares de bases e moitos compostos proteicos. O xenoma é unha molécula de dobre cadea repleta de histomas, é dicir, proteínas celulares que interveñen na compactación do ADN no núcleo.
Os xenes do virus codifican varios tipos de proteínas, cada unha das cales realiza funcións específicas no seu ciclo de vida. Existen proteínas temperás (E), que son responsables das funcións reguladoras e da reprodución das células infectadas, e proteínas tardías (L), que realizan funcións estruturais.
Os seguintes tipos de proteínas son responsables da estrutura do virus:
- E1-E8: participan na replicación do ADN, sintetizado inmediatamente despois da infección. Maniféstanse pola granularidade da pel na que se acumulan.
- L1-L2: forman a estrutura do virus. Son responsables da formación da capa exterior (cápsidas), que penetra no estrato córneo da epiderme.
Particularmente perigosas son as estruturas proteicas implicadas na oncoxénese:
- E6 - desactiva o supresor de tumores p53 das células sans, provocando unha proliferación excesiva de estruturas celulares. E6 leva a unha forte diminución de p53 e procesos dexenerativos.
- E7 – únese a Rb, é dicir, un supresor de tumores responsable de ralentizar as reaccións enzimáticas da división celular incontrolada.
E6 e E7 conducen a un crecemento celular incontrolado, causando a formación de tumores. Neste caso, a proteína E2 detén este proceso patolóxico, pero esta capacidade pérdese inmediatamente despois de que o xenoma infecta unha célula humana.
Debido á súa estrutura complexa, o VPH non é fácil de cultivar no laboratorio. Isto débese ao feito de que as partículas de virus só se forman en organismos vivos ou cultivos organotípicos complexos que son similares ás células humanas.
Ciclo de vida do virus do papiloma humano
O proceso infeccioso e o ciclo de vida do virus do papiloma humano baséanse na autorreplicación de virións infecciosos. Durante o curso normal do proceso patolóxico, hai unha estreita relación entre o ciclo de replicación do ADN viral e o ciclo de vida dunha célula infectada no corpo humano. O virus do papiloma interrompe a replicación do ADN celular, establecendo un programa para a reprodución das súas propias células infectadas cunha actividade infecciosa aumentada.
No proceso de inhibición da replicación, hai unha alta probabilidade de cambiar o ciclo de infección e a súa transformación nun tumor maligno. Se o ciclo de vida se interrompe ou se interrompe, a produción de virións infecciosos faise imposible.
Nunha célula infectada, o VPH existe de dúas formas:
- Episomal - situado fóra dos cromosomas da célula infectada, ten un risco baixo de oncoxenicidade.
- Integrado: o ADN viral está integrado no cromosoma celular. Esta forma é maligna.
Dependendo da forma intracelular da infección, son posibles as seguintes opcións para o curso do proceso infeccioso:
- Curso oculto (latente) - VPH en forma episomal, pero non causa cambios patolóxicos e non ten manifestacións clínicas.
- Os papilomas son unha infección en forma episomal. O número de células na capa basal aumenta, o que leva á aparición de crecementos cutáneos de diferente localización.
- Displasia: os virións están en forma episomal e integrada.
- Carcinoma: o virus está nunha forma integrada. Aparecen células atípicas, que indican o desenvolvemento de procesos malignos no corpo.
O período de incubación desde a infección ata a aparición dos primeiros síntomas pode variar de medio mes a varios anos. Neste caso, é posible que varios xenotipos se desenvolvan no corpo ao mesmo tempo. Nalgúns casos, a autocuración ocorre dentro de 6-12 meses despois da infección, é dicir, a replicación do ADN viral interrompe.
Como se transmite o virus do papiloma humano?
O VPH transmítese dunha persoa enferma a unha persoa sa. A infección prodúcese a través do contacto estreito na casa, durante as relacións sexuais ou durante o proceso de parto de nai a fillo.
Existen as seguintes formas de entrada de infección no corpo:
- Contacto con pel ou mucosas infectadas.
- Uso de obxectos persoais dunha persoa infectada.
- Usar calzado ou roupa do paciente.
- Visitando saunas, piscinas e outras zonas comúns con alta humidade.
Segundo as estatísticas médicas, a vía máis común de transmisión do VPH son as relacións sexuais sen protección. Neste caso, a infección prodúcese independentemente do tipo de contacto (vaxinal, oral, anal). O virus entra no corpo a través de microdanos nas membranas mucosas e na epiderme. Se se producen crecementos na boca, isto pode indicar unha infección durante o bico ou o sexo oral. Os homes infectan ás mulleres con máis frecuencia. Neste caso, a infección só é posible se hai papilomas e verrugas nos xenitais.
Cando se infecta de nai a fillo, a papilomatose transmítese por vía intranatal ou cando o neno pasa pola canle do parto. Un bebé pode desenvolver crecementos verrugosos anoxenitais e condilomas na superficie interna da larinxe e da farinxe, complicando o proceso respiratorio. A infección tamén pode ocorrer durante a lactación. A transmisión do virus no fogar é extremadamente rara. Isto débese ao feito de que a infección existe no medio ambiente por pouco tempo.
Dado que o virus do papiloma humano non é altamente contaxioso, a infección ocorre baixo a influencia de certos factores:
- Diminución das defensas do sistema inmunitario.
- Violación das funcións de barreira da epiderme ou das mucosas.
- Violación da microflora intestinal ou vaxinal.
- ETS (a papilomatose é unha infección secundaria).
- Exacerbación de enfermidades crónicas.
- Estrés frecuente ou condicións de traballo prexudiciais.
- O incumprimento das normas de hixiene persoal.
- O uso de medicamentos que suprimen o sistema inmunitario.
Ao longo da súa vida, unha persoa pode infectarse con varios xenotipos de infección ao mesmo tempo. A acción dos factores anteriores leva á activación da infección. As células infectadas comezan a multiplicarse activamente, provocando crecementos da pel de varias formas e localizacións.
Inmunidade
Hoxe, a papilomatose é unha das enfermidades máis comúns. As persoas con sistemas inmunitarios fortes poden levar o virus durante un longo período de tempo sen sequera sabelo.
É a inmunidade que actúa como un factor de protección do corpo dos patóxenos. Unha reacción inmune oportuna leva á destrución do patóxeno, que non ten tempo para infectar as células basais do epitelio.
Hai unha serie de factores que socavan o sistema inmunitario e contribúen á infección e á activación do virus:
- Infeccións víricas respiratorias frecuentes e lesións infecciosas e inflamatorias do corpo.
- Actividade física intensa.
- Estrés psicoemocional e estrés.
- Hipotermia do corpo.
- Abuso de alcohol, tabaquismo e outros malos hábitos.
A diminución da inmunidade garante o crecemento activo das neoplasias papilomatosas. Para evitar isto, recoméndase tomar inmunomoduladores e vitaminas, que favorezan unha rápida recuperación e eliminación do virus do corpo.
Prevención do virus do papiloma humano
É moito máis sinxelo e importante previr calquera enfermidade que tratala. A prevención do virus do papiloma humano baséase nun estilo de vida saudable e no fortalecemento do sistema inmunitario. É o sistema inmunitario o que xoga un papel decisivo na aparición da infección por VPH. Cando as defensas se debilitan, o corpo debilita, creando un contexto favorable para as lesións infecciosas.
A prevención da papilomatose e outras enfermidades redúcese a estas simples regras:
- Estilo de vida saudable.
- Sen malos hábitos.
- Nutrición adecuada e equilibrada.
- Sexo protexido e parella permanente.
- Falta de estrés e outros trastornos emocionais.
- Tratamento oportuno de calquera enfermidade.
- Vacinación.
- Exames preventivos regulares cun médico.
As recomendacións anteriores fan referencia á prevención de primeiro nivel. Para previr a infección polo VPH cun alto risco canceríxeno, existen vacinas especiais. Conteñen proteínas antíxenas virales, baixo a influencia das cales o corpo produce anticorpos específicos que axudan a destruír a infección cando se produce.
Tamén existen medidas preventivas secundarias, que inclúen: cribado visual e citolóxico para detectar o virus e controlar a dinámica do seu desenvolvemento. Se os resultados destas probas son positivos, prescríbeselle ao paciente un conxunto completo de probas de diagnóstico. Como regra xeral, trátase de PCR, biopsia, colposcopia e outros métodos.
A prevención terciaria realízase cando se infecta con VPH de alto risco oncoxénico. O paciente debe someterse a un frotis citológico cada seis meses durante tres anos despois da infección. Se os resultados son negativos, a proba realízase unha vez ao ano durante o resto da súa vida.
Vacinación contra o virus do papiloma humano
Un dos métodos para previr a papilomatose é a vacinación. A vacinación contra o virus do papiloma úsase para previr a infección polo VPH cun alto risco canceríxeno, son os tipos 16 e 18. Aconséllase vacinar antes da primeira relación sexual, é dicir, na adolescencia de 16 a 23 anos.
Hai que ter en conta que se o virus xa está presente no corpo, entón o efecto da inxección é cero. Pero moitos científicos cren que administrar a vacina a pacientes xa infectados facilita o virus e acelera o proceso de recuperación.
Cando se somete a vacinación completa segundo un calendario especial, o medicamento promove a formación de anticorpos específicos contra o virus no corpo. As inmunoglobulinas detéctanse no 100% dos pacientes que foron vacinados.
Usando un preservativo para previr o VPH
A principal vía de transmisión do VPH son as relacións sexuais sen protección cunha persoa infectada. Os estudos clínicos demostraron que o uso dun preservativo para previr o virus do papiloma é altamente efectivo. Con este método anticonceptivo, a infección ocorre en aproximadamente o 30% dos casos. O risco de infección durante relacións sexuais sen usar preservativo é do 90%. A transmisión do VPH a través dun preservativo ocorre con máis frecuencia despois do sexo anal que do sexo vaxinal.
Tamén hai que ter en conta que os microorganismos patóxenos están presentes en todos os fluídos biolóxicos do corpo humano: saliva, moco, etc. Polo tanto, se un dos socios ten crecementos característicos da enfermidade na mucosa oral, entón a infección é posible non. só durante o sexo oral, pero tamén durante o bico.
















